Por Maramélia Miranda
Atenção intensivistas, neurointensivistas, neuroclínicos, neurocirurgiões e neuro-intervencionistas… Será que a milrinona vem aí?!!!!!
Vejam só: um grupo canadense da McGill University, liderados por Marcelo Lannes, publicou em Junho de 2012 na Neurocritical Care, a maior série (n=88) já estudada de casos de hemorragia meníngea por ruptura de aneurismas cerebrais, cujos casos de vasoespasmo sintomático foram tratados sistematicamente com um protocolo institucional que incluiu o uso de milrinona endovenosa (EV) e/ou intraarterial seletiva (IA). Os 88 casos foram submetidos ao protocolo local, com doses em bolus (0,1-0,2mg/kg) seguidas de infusão contínua de milrinona EV (dose 0,75mcg/kg/min), associadas à manutenção da homeostase (normotermia, normoglicemia, correção de natremia e magnesemia), sem o uso rotineiro de hipertensão, hemodiluição ou hipervolemia (terapia dos 3-H). Alguns casos usaram noradrenalina, mas apenas quando havia queda dos níveis pressóricos e não resposta ao tratamento com a droga.
A duração média da infusão da milrinona foi de 9,8 dias (!!! )-oooo). Houve a necessidade de uso de noradrenalina em 68% dos casos. Apenas um caso precisou de terapia com milrinona IA e nenhum caso foi para angioplastia com balão, devido à presença: ou de vasoespasmo difuso não angioplastável, ou por causa da melhora clínica com a repetição da infusão em bolus da droga.
Não houve casos de edema pulmonar, arritmias cardíacas, isquemia cardíaca ou hipotensão severa com o tratamento. Os desfechos clínicos após uma média de 44 meses de follow-up, medidos pela escala de Rankin, foram de 75% dos pacientes com MRs menor ou igual a 2… (detalhe, 16% dos casos com Fisher 1-2; 84% com Fisher 3-4, 75% dos casos com Hunt Hess 1-3…). Vejam os gráficos.
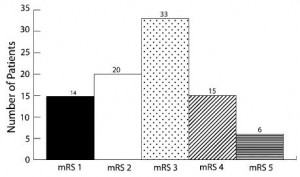
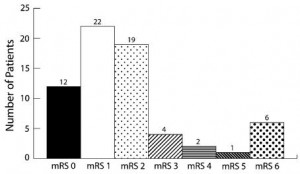
Concluindo, foi um estudo retrospectivo e descritivo, importante ao concluir a segurança e viabilidade do uso da milrinona como adjuvante no tratamento do vasoespasmo sintomático após a hemorragia meníngea por ruptura de aneurisma cerebral…
LINKS
Baumann et al. Seeking New Approaches: Milrinone in the Treatment of Cerebral Vasospasm. Neurocrit Care 2012. (Editorial)